
Sclérose en plaques
| Symptômes | Douleur neuropathique chronique (d) |
|---|
| Médicament | Mitoxantrone, dantrolène, hydroxocobalamine, azathioprine, (RS)-baclofène, interféron bêta-1a, interféron bêta-1b (en), (RS)-cyclophosphamide, cyanocobalamine, cladribine, tériflunomide, fingolimod, aprémilast, alemtuzumab, rituximab, 4-aminopyridine, gabapentine, daclizumab, modafinil, natalizumab, armodafinil (en), méthylprednisolone, fumarate de diméthyle, prégabaline, 4-aminopyridine, bétaméthasone, monomethyl fumarate (en), fingolimod, tériflunomide et hormone corticotrope |
|---|---|
| Spécialité | Neurologie |
| CISP-2 | N86 |
|---|---|
| CIM-10 | G35 |
| CIM-9 | 340 |
| OMIM | 126200 |
| DiseasesDB | 8412 |
| MedlinePlus | 000737 |
| eMedicine |
1146199 oph/179 emerg/321 pmr/82 radio/461 |
| MeSH | D009103 |
| GeneReviews | Multiple Sclerosis Overview |
| Patient UK | Multiple-sclerosis-pro |
La sclérose en plaques (SEP) est une maladie auto-immune touchant le système nerveux central (cerveau, moelle spinale et nerfs optiques) dont la cause est multifactorielle (prédisposition génétique, certains facteurs environnementaux pas encore très bien compris à ce jour, origines infectieuses notamment liées au virus EBV ; liste non exhaustive). Ces divers facteurs augmentent le risque de développer la maladie. La myéline (gaine d'isolation des cellules nerveuses du cerveau et de la moelle spinale) du système nerveux central est endommagée par des lésions qui altèrent la capacité des différentes parties du système nerveux à communiquer entre elles, et engendrent de nombreux symptômes physiques et mentaux. Deux formes principales existent : la forme rémittente, qui évolue par poussées, caractérisées par l'apparition de troubles en quelques jours, pouvant régresser complètement ou non en quelques semaines, et la forme progressive, qui évolue de façon constante, généralement sans poussées (une forme à poussées surajoutées existe de façon plus rare).
Plusieurs hypothèses de causes (étiologie) ont été avancées, comme une destruction de la myéline par le système immunitaire ou une incapacité des cellules à la produire. Des causes génétiques et environnementales, telles que des infections, ont aussi été proposées.
Le diagnostic est généralement posé d'après les signes et symptômes et grâce à des examens complémentaires.
Il n'existe pas de traitement curatif. Les médicaments et soins visent à améliorer les fonctions après une poussée ou à retarder de nouvelles crises. Les médicaments utilisés sont modérément efficaces et peuvent avoir des effets secondaires. L'espérance de vie du patient diminue de 5 à 10 ans en moyenne.
C'est la maladie auto-immune affectant le système nerveux central la plus fréquente. En 2008, 2 à 2,5 millions de personnes dans le monde étaient atteintes avec des prévalences très variables selon la géographie et les populations. La sclérose en plaques n'est pas une maladie mortelle. La maladie débute généralement entre 20 et 50 ans et est près de deux fois plus fréquente chez les femmes.
Étymologie médicale
Le nom de la sclérose en plaques se réfère à des cicatrices (plaques) retrouvées dans la substance blanche.
L'étymologie du terme « sclérose en plaques » est fondée sur le grec ancien σκλήρωσις (sclérosis), qui signifie « durcissement », et le mot « plaque » (d'origine néerlandaise), indiquant l'étendue de ce « durcissement des tissus » dans plusieurs régions du cerveau et de la moelle spinale.
Histoire médicale
À l'époque antique des Grecs, Romains ou Égyptiens, aucune description de la sclérose en plaques n'a été retrouvée, même si Galien parlait déjà de tremblements d'action paralytique, « tremor », et de tremblements de repos clonique, convulsif, « palpitation ». La plus ancienne description évocatrice de la maladie « sclérose en plaques » (SEP) proviendrait de Scandinavie, d'une femme du peuple viking (1293-1323) présentant des troubles de la parole et de la marche avec des périodes de récupération.
Lidwine de Schiedam (XIVe siècle, Hollande) fait également partie des cas connus les plus anciens de la maladie. Cette jeune fille vit une enfance normale puis présente après ses 16 ans une maladie progressant lentement avec des périodes d'amélioration dont les symptômes étaient : des troubles de la marche, une paralysie au bras droit, une perte de la vue unilatérale, des douleurs lancinantes à la figure et des difficultés de déglutition.
Un troisième exemple ancien est celui d'Auguste d'Este (1794-1848, Angleterre), petit-fils du roi George III. Il retrace dans des passages de son journal l'historique de ses symptômes, qui suggèrent qu'il a été touché par la sclérose en plaques. Le début de sa maladie s'exprime par une névrite optique bilatérale, une fatigue permanente et des troubles de la sensibilité. Au fil du temps, la maladie progresse lentement avec l'apparition de paralysie des deux membres supérieurs et des raideurs dans les jambes qui s'accompagnent de contractions très douloureuses des muscles des jambes et des pieds, l'empêchant parfois même de dormir. Une période de récupération de la marche est décrite et aurait eu lieu en quelques semaines d'après ses écrits. Charles-Prosper Ollivier (d'Angers) publie à Paris, en 1824, son Traité des maladies de la moelle épinière, une étude pionnière en matière d'anatomie, de physiologie et de pathologie de la moelle épinière. L'édition enrichie des livres parait en 1827. Dans ces ouvrages, il décrit ce qui est probablement le premier cas de sclérose en plaques.
Pendant qu'Auguste d'Este décrit sa maladie en Angleterre, le professeur et anatomiste Jean Cruveilhier met en évidence, en 1835, les premières représentations des lésions médullaires antéropostérieures, dénommées « sclérose en taches ou en îles », complétées trois années plus tard par les illustrations du docteur Robert Carswell (1838).
En 1863, Eduard von Rindfleisch met en évidence une « inflammation de la substance blanche » et évoque la possibilité qu'elle soit responsable de la démyélinisation. Il note en effet la présence d'infiltrats inflammatoires périvasculaires au sein des plaques de sclérose, l'amenant à postuler que la maladie est de nature inflammatoire.
« Sclérose en taches ou en îles » est la première dénomination de la maladie, remplacée par le terme « sclérose en plaques », utilisé pour la première fois par un médecin français, Alfred Vulpian, en 1866 dans une présentation de trois malades devant la Société médicale des hôpitaux de Paris.
Jean-Martin Charcot, neurologue à l'hôpital de la Salpêtrière à Paris, contribue non pas à la première description mais à la première synthèse de la pathogénicité de la maladie dans ses Leçons sur les maladies du système nerveux, encore valable de nos jours. Sa description des symptômes cliniques s'inspire notamment de l'une de ses domestiques qui présentait trois symptômes : une élocution mal articulée (dysarthrie), des mouvements saccadés des yeux (nystagmus) et un tremblement des bras lorsqu'elle voulait prendre un objet (tremblement intentionnel). À l'autopsie de son cerveau, Charcot montre la première corrélation anatomoclinique, puisqu'il découvre de « petites taches » typiques de la SEP au niveau du cerveau et de la moelle épinière. Il propose de poser le diagnostic de sclérose en plaques chez des malades qui présentent l'association de ces trois symptômes, appelée triade de Charcot. Il constate rapidement que la sclérose en plaques peut se manifester par d'autres signes, notamment sur des formes bénignes, qu'il appelle « formes frustes ».
D'autres pathologies ont été décrites par Charcot, dont la sclérose latérale amyotrophique (maladie de Charcot), qui porte son nom, et les lésions articulaires non douloureuses observées dans la syphilis. Il est le premier à distinguer le tremblement lié à la paralysie agitante, décrit par James Parkinson, du tremblement d'action de la sclérose en plaques. Pierre Marie, élève de Charcot et neurologue, propose en 1884 une origine infectieuse (virale et bactérienne) de la sclérose en plaques liée à une réaction non spécifique aux infections à tropisme vasculaire comme la typhoïde, la variole, l'érésipèle, la pneumonie, la rougeole, la scarlatine, la coqueluche, la dysenterie ou le choléra.
Au XXe siècle, la présence de plaques dans la matière blanche du cerveau est déjà connue et a été observée également dans la matière grise par Jean-Martin Charcot. James W. Dawson développe la notion de préservation des axones des neurones présents aux niveaux des plaques anciennes démyélinisées et confirme aussi la notion d'inflammation péri-vasculaire. En 1921, Hortega et Penfield mettent en évidence un type de cellule gliale chargé de produire la gaine de myéline entourant les axones, ce sont les oligodendrocytes. Des capacités de remyélinisation ont été découvertes au niveau du système nerveux après une démyélinisation induite expérimentalement au niveau de la moelle épinière chez le chat en 1961 par Richard et Mary Bunge.
Pendant la première moitié du XXe siècle ont été réalisées de nombreuses expériences d'inoculation non conclusives. L'injection de liquide cérébrospinal de patients atteints de sclérose en plaques à des animaux sains était censée déclencher les symptômes de la maladie. La recherche d'un agent infectieux (bactérien, viral, fongique) causal reste toujours infructueuse à ce jour. Cette piste infectieuse a donné lieu à des essais thérapeutiques antibiotiques, antiviraux et antifongiques en 1940 et par la suite en 2004 avec un essai pour la minocycline.
En parallèle de la conception d'une origine infectieuse de la maladie, la deuxième moitié du XXe siècle est marquée par le concept d'auto-immunité en tant que mécanisme physiopathologique. À cette période, Elvin A. Kabat révèle (en 1942) l'existence d'une augmentation du taux des gammaglobulines dans le liquide cérébrospinal, et Laterre celle de bandes oligoclonales (1964). L'hyperactivité du système immunitaire a conduit au développement d'immunosuppresseurs et d'immunomodulateurs, notamment les interférons b prescrits pour la première fois en 1993 et l'acétate de glatiramère mis sur le marché en 1996.
La fin du XXe siècle est marquée par l'essor de nouveaux outils diagnostiques tels que les potentiels évoqués visuels, auditifs, sensitifs, l'examen du liquide cérébrospinal par la recherche qualitative de bandes oligoclonales et quantitative d'immunoglobuline G (IgG), et l'imagerie par résonance magnétique (IRM).
À ce jour, même si la pathogénie reste encore mal connue, la prise en charge se fonde sur une approche pluridisciplinaire.
Diagnostic
Clinique
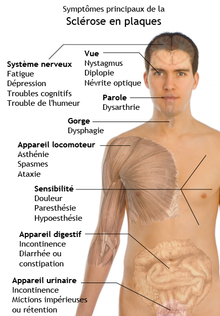
Interrogatoire
La maladie débute typiquement entre 20 et 40 ans (70 % des SEP sont diagnostiqués entre 20 et 40 ans, 10 % dans l'adolescence, 20 % après 40 ans dont 3 % après 50 ans). Elle est rare chez les enfants de moins de 10 ans. Elle touche plus les femmes que les hommes (en France le rapport est de 1,7).
Certains éléments caractéristiques doivent faire suspecter une sclérose en plaques : des accidents neurologiques répétés, régressifs (au moins en début de maladie), touchant des fonctions variables (vision, motricité, sensibilité, etc.), des poussées disséminées dans le temps et dans l'espace.
Assez rarement, des troubles psychotiques peuvent inaugurer une sclérose en plaques ou apparaître plus tard, avec une modification du comportement sous forme de dysthymie, dépression, syndrome maniaque (trouble de l'humeur) plus ou moins marqué. Ils peuvent être dus à des lésions cérébrales liées à la SEP affectant les zones du système limbique (structure subcorticale située autour du thalamus) mais plus souvent associés à un état d'anxiété sous-jacent engendré par l'incertitude de la maladie.
Examen physique
- Le syndrome pyramidal est inaugural (révélateur) de la maladie dans 20 % des cas. Il se manifeste par des troubles de la marche avec une fatigabilité importante, une spasticité, des réflexes exagérés au niveau des membres inférieurs, la présence d'un signe de Babinski, une abolition des réflexes cutanés abdominaux. À l'issue de la poussée, le signe de Babinski persiste souvent comme séquelle.
- La névrite optique rétrobulbaire est également révélatrice de la maladie dans près d'un tiers des cas : c'est le symptôme le plus évocateur. Il se manifeste pour le malade par une baisse d'acuité visuelle rapide et profonde, des douleurs oculaires et orbitaires, augmentées aux mouvements des yeux, un scotome central ou cæcocentral et un trouble de la vision des couleurs (dyschromatopsie de l'axe rouge-vert). Au stade aigu, le fond d'œil est normal (« le patient ne voit rien, et l'ophtalmo non plus »), et ce n'est qu'après une quinzaine de jours qu'apparaît une atrophie de la papille, témoin de l'atteinte du nerf optique et persistant parfois comme séquelle. Les potentiels évoqués visuels sont altérés, on obtient un ralentissement de l'onde P100. La récupération visuelle est souvent bonne et se fait en quelques semaines.
- Troubles de la sensibilité :
Ils sont essentiellement subjectifs : paresthésies, fourmillements, signe de Lhermitte positif (sensation de décharge électrique le long du rachis lors de la flexion du cou). Un syndrome cordonal postérieur est parfois diagnostiqué, avec des troubles de la sensibilité profonde, et plus rarement une atteinte du faisceau spinothalamique avec une anesthésie thermoalgésique. Des douleurs de la face, ou, à l'opposé, une anesthésie, sont possibles en cas d'atteinte du nerf trijumeau dans sa portion bulbaire. - Un syndrome vestibulaire associant vertige rotatoire, nystagmus, et ataxie.
- Un syndrome cérébelleux : les plaques de démyélinisation sont fréquentes dans le cervelet et dans la fosse postérieur en général, pouvant donner un syndrome cérébelleux avec station debout instable, marche ébrieuse, mouvements dysmétriques, etc.
- Une diplopie consistant en une sensation de vision dédoublée par anomalie des muscles oculomoteurs (généralement le droit latéral innervé par la sixième paire de nerfs crâniens). Une ophtalmoplégie internucléaire est possible en cas d'atteinte des bandelettes longitudinales postérieures (qui font le lien entre les noyaux des nerfs oculomoteurs et assurent leur fonctionnement harmonieux) qui se manifeste dans le regard latéral par une adduction incomplète d'un œil associée à un nystagmus de l'œil en abduction.
- Des troubles génitosphinctériens qui sont fréquents et liés à une atteinte de la moelle épinière. Ils se manifestent par des mictions impérieuses (ou une rétention urinaire), la constipation, l'impuissance. Ces troubles sont source de rétention aigüe d'urine, d'infections urinaires et de détresse psychologique et sont une priorité thérapeutique.
- Une paralysie faciale par atteinte du nerf facial dans son trajet protubérantiel (c'est-à-dire dans le tronc cérébral).
- Une asthénie (fatigue), symptôme fréquent de la sclérose en plaques et qui est considéré par près de 55 % des patients comme étant le symptôme le plus invalidant.
- Une hyperacousie peut aussi apparaître.
Examens complémentaires
- L'IRM représente le meilleur examen pour visualiser les lésions caractéristiques de la SEP : on retrouve en séquence T2 des zones d'hypersignal (c'est-à-dire très blanches) de taille variable, de forme arrondie, sans effet de masse sur les autres structures, disposées préférentiellement autour des ventricules cérébraux, dans la moelle et dans la fosse postérieure. En séquence T1, ces zones peuvent être en iso- ou en hyposignal.
Les lésions visualisées sont souvent anciennes et asymptomatiques. Les lésions jeunes, responsables de la poussée en cours, se remarquent car elles prennent le contraste lors de l'injection de gadolinium (elles se rehaussent). Ces signes ne sont pas spécifiques de la sclérose en plaques, et se voient fréquemment chez le sujet âgé normal. Ainsi, en cas de diagnostic incertain, une IRM peut à tort qualifier de malade un patient qui en est indemne : c'est essentiellement la conjonction temporelle entre accident neurologique et plaques jeunes qui fait la valeur de ces images IRM. L'évolution clinique reste cependant l'élément le plus utile au diagnostic : 2 poussées distinctes à plus de 30 jours d'intervalle ou deux lésions de localisations différentes.
- La ponction lombaire n'est pas toujours indispensable au diagnostic. Elle a une intéressante valeur diagnostique lorsqu'elle retrouve un liquide cérébrospinal inflammatoire, avec un taux de protéines élevé (supérieure à 1 g·l-1, la normale étant de moins de 0,4 g·l-1) et au sein de ces protéines une proportion trop élevée d'immunoglobulines (plus de 14 %), qu'une électrophorèse démontrera être de nature oligoclonale (c'est-à-dire constituée de plusieurs types d'immunoglobulines). Enfin, la lymphocytose est modérée, inférieure à 50 lymphocytes par millimètre cube de liquide cérébrospinal. Leur étude sur les potentiels évoqués retrouve fréquemment un allongement du temps de latence centrale.
Critères diagnostiques
Les critères ont été publiés en 2001 et modifiés en 2005. Le diagnostic recherche une dissémination dans le temps et l'espace des lésions.
| Présentation clinique | Éléments complémentaires requis pour le diagnostic |
|---|---|
| Au moins 2 poussées, et au moins 2 sites affectés | Aucun |
| Au moins deux poussées, et un seul site affecté | Dissémination spatiale des lésions à l'IRM, ou poussée clinique suivante dans un site différent |
| 1 poussée et au moins 2 sites affectés |
Dissémination temporelle des lésions à l'IRM, ou 2e poussée clinique |
| 1 seule poussée | Dissémination spatiale des lésions à l'IRM ou au moins 2 lésions évocatrices à l'IRM et LCR + et dissémination temporelle sur des IRM successives ou 2e poussée clinique |
| Progression insidieuse évocatrice de SEP | Une année de progression de la maladie établie de manière prospective ou rétrospective et 2 des critères suivants :
|
Formes

La sclérose en plaques peut avoir quatre formes évolutives:
-
Forme récurrente-rémittente (SEP-RR)
Exacerbations alternant avec des rémissions lors desquelles on observe une reprise partielle ou totale ou une stabilité des symptômes. Les rémissions peuvent durer des mois ou des années. Les exacerbations peuvent survenir spontanément ou être déclenchées par une infection comme la grippe. 85 % des patients atteints de SEP ont initialement une forme récurrente-rémittente. -
Forme secondairement progressive (SEP-SP)
Aussi appelée progressive secondaire. Cette tendance commence avec des rechutes alternant avec des rémissions, suivies par une progression graduelle de la maladie. Près de 90 % des cas de SEP-RR évoluent en SEP avec une forme progressive secondaire. -
Forme progressive primaire (SEP-PP)
Ou progressive d'emblée. La maladie évolue progressivement sans rémissions, mais il peut y avoir des plateaux temporaires pendant lesquels la maladie ne progresse pas. Contrairement à la tendance cyclique, il n'y a pas d'exacerbations claires. Environ 10 % des patients atteints de SEP ont une forme progressive primaire. -
Forme récurrente-progressive (SEP-PR)
C'est le cas le plus rare, environ 5 % des patients atteints de SEP ont une forme récurrente-progressive. La maladie évolue progressivement et s'accompagne de rechutes. Il peut y avoir ou non une forme de rétablissement après ces rechutes, mais la maladie continue de progresser sans rémission.
Diagnostic différentiel
Des pathologies voisines de la sclérose en plaques sont également observées se situant aux alentours des frontières imprécises des limites de la maladie et recensant les cas que l'on ne peut classifier dans ou hors de la SEP. Elles sont :
- la neuromyélite optique de Eugène Devic ;
- trois autres formes pathologiques : la sclérose concentrique de Balo, la maladie de Schilder et sa forme maligne, appelée la sclérose de Marburg ;
- d'autres affections : la neuropathie périphérique autoimmune et l'encéphalomyélite aigüe disséminée (ADEM).
La maladie ne doit pas être confondue avec une borréliose (de type maladie de Lyme au stade II ou III), la sarcoïdose, un neurolupus, une encéphalite à VIH, une myofasciite à macrophages ou la fibromyalgie. D'autres diagnostics peuvent être évoqués devant des déficits neurologiques intermittents (il n'est cependant pas difficile de les différencier de la SEP) incluant des migraines accompagnées d'aura migraineuse, les accidents vasculaires cérébraux (ischémiques ou hémorragiques) transitoires répétés, une thrombose veineuse cérébrale, un déficit post-critique à la suite d'une crise d'épilepsie et d'un trouble de conversion.
Étiologie, physiopathologie
Les causes de la sclérose en plaques sont encore discutées mais le rôle du EBV semble se préciser.
Elles associent des facteurs génétiques (la famille d'un malade risque plus d'être touchée que la population générale), des facteurs environnementaux (les pays riches et tempérés sont par exemple beaucoup plus touchés que les pays tropicaux, quelle que soit l'origine ethnique, peut-être en raison d'une diminution de l'exposition aux UV solaires et donc de la vitamine D). Des facteurs déclencheurs semblent exister (par exemple infectieux, par hypersensibilité ou naissance d'une réponse auto-immune après une infection banale). La maladie semble être déclenchée par des éléments environnementaux qui agissent comme des facteurs de dérégulation de l'immunité, d'inflammation et de dégénérescence des nerfs. À ce titre, chez les patients atteints de SEP peut être trouvé un taux très élevé d'anticorps dirigés contre certains virus (en particulier la rougeole et le virus Epstein-Barr).
En 1952, Butler ne peut confirmer l'hypothèse que certains symptômes (neuropsychiatriques notamment) de cette maladie pourraient provenir d'un saturnisme discret induit par le relarguage (au moment des crises) de plomb stocké dans le squelette.
La glande pinéale semble directement ou indirectement impliquée ; des taux nocturnes de mélatonine inférieurs à la normale et même aux valeurs diurnes (c.-à-d. < 25 pg/ml) étaient trouvés chez environ 50 % des patients étudiés dans une étude conduite par Sandyk & Awerbuch en 1992 ; le taux de mélatonine n'est pas lié à l'âge ni au sexe du patient, mais il existait dans ces cas une corrélation positive avec l'âge d'apparition des symptômes et une corrélation inverse avec la durée de la maladie. En outre, une calcification de la glande pinéale a été constatée chez 24 des 25 patients (96 %) et les niveaux d'alpha-MSH étaient anormaux chez plus de 70% de ces patients (avec une corrélation avec l'exacerbation des symptômes)
Une autre étude montre qu'un traitement par la mélatonine améliore légèrement le sommeil des malades (1999). En 2008, Akpınar & al. montrent qu'une production nocturne anormalement faible de mélatonine augmente le risque de dépression sévère chez ces malades, ce qui suggère qu'une luminothérapie pourrait aider certains malades à abréger leurs crises ou en réduire la gravité.
En 2012, une étude finlandaise montre que des caractéristiques génétiques induisant une dérégulation dans la voie de la mélatonine aggravent les symptômes de la sclérose en plaques, ce qui invite selon les auteurs à explorer les liens entre la voie de la mélatonine et la progression de la maladie ou des moyens de lutter contre ce type de neurodégénérescence.
En 2018, une équipe suisse d'immunologistes de l'Hôpital universitaire de Zurich pense avoir peut-être trouvé la molécule auto-antigène (depuis longtemps cherchée) qui serait très impliquée dans le retournement du système immunitaire contre l'organisme du malade.
Jusqu'ici les molécules suspectées de rendre les lymphocytes autoréactifs étaient les protéines de la myéline. Le lymphocyte T CD4+ ne devrait s'activer que quand elle est confrontée à des fragments de protéines contenant des séquences d'acides aminés typiques de microbes reconnus par notre organisme comme extérieurs à lui-même et potentiellement dangereux. Mais elle s'active aussi chez les personnes atteintes de Sclérose en plaques. 200 mélanges de fragments contenant chacun 300 milliards de variétés de fragments de protéines ont été testés en laboratoire : 2 fragments ayant déclenché les réactions les plus fortes provenaient d'une enzyme humaine dite guanosine diphosphate-L-fucose synthase qui est abondante dans le cerveau mais qu'on n'avait jamais pensé à associer à la SEP. Cette enzyme permet aux cellules de remodeler des sucres, lesquels sont en jeu dans un très grand nombre de mécanismes, dont par exemple le type de groupe sanguin ou la mémoire. Des lymphocytes T CD4+ ont été prélevés dans le liquide cérébrospinal de 12 des 31 patients diagnostiqués pour une SEP ou présentant les symptômes précoces de la maladie. Ils se sont activés face à cet enzyme. Et chez quatre patients testés parmi huit, ils ont aussi réagi face à une version bactérienne de l'enzyme, ce qui pourrait étayer l'hypothèse que des bactéries de l'intestin pourraient jouer un rôle dans le déclenchement de la maladie (réactivité croisée avec des peptides dérivés du microbiote, hypothèse considérée avec prudence par l'immunologie Ashutosh Mangalam (Université de l'Iowa) qui note que certaines des bactéries synthétisant cette enzyme sont plus rares chez les malades de SEP que chez les personnes en bonne santé). Si l'hypothèse est confirmée, elle pourrait aboutir à de nouveaux traitements ; par exemple l'équivalent d'un traitement de désensibilisation à la guanosine diphosphate-L-fucose synthase pourrait soulager les patients (notamment des engourdissements et des problèmes de faiblesse musculaire qu'ils connaissent) ; ce type de traitement pourrait être testé dès 2019.
La sclérose en plaques est donc une maladie auto-immune (liée à l'activité anormale de certains anticorps dirigés contre la gaine de myéline des fibres nerveuses), qui pourrait avoir plusieurs déclencheurs (après un évènement probablement viral ou bactérien, chez un sujet génétiquement prédisposé à la maladie).
En janvier 2022, une étude américaine publiée dans la revue Science suggère que le virus d'Epstein-Barr (EBV) serait quasi-systématiquement à l'origine de la maladie.
Facteurs de risque
La SEP est une maladie polyfactorielle. Elle trouve un terrain favorable chez une catégorie d'individus (gènes de susceptibilités). Mais, pour déclencher la maladie, il faut aussi inclure des facteurs d'environnement.
Les formes familiales ne sont pas rares avec un risque relatif de 9 si l'un des membres de la fratrie est atteint. Depuis les années 1970, des gènes associés dans la survenue de la maladie ont été peu à peu découverts, en particulier au niveau du groupe HLA. En juillet 2007, deux variants de gènes ont été identifiés, IL2RA et IL7RA, tous deux codant des récepteurs aux interleukines intervenant dans l'immunité et dont la présence augmenterait (faiblement) le risque de développer la maladie.
La SEP est plus répandue chez les femmes que chez les hommes (3 pour 1).
3 facteurs d'environnement principaux susceptibles de provoquer la maladie sont mis en avant: l'action d'une bactérie intestinale, l'alimentation moderne, le stress.
Le tabagisme est un facteur de risque indépendant qui augmente le risque de développer une sclérose en plaques.
La consommation de bière semble corrélée mais pas celle d'alcool.
L'obésité au moment de l'adolescence et le type HLA sont mis en cause.
L'hypothèse est à l'étude, sur la base d'observations épidémiologiques aux îles Féroé, d'une exposition concomitante au virus EBV et à des viandes conservées par des nitrites ou des nitrates.
Une étude épidémiologique conduite dans 27 pays (29 populations réparties de par le monde) a conclu à une corrélation « très significative » entre le fait de consommer du lait et la prévalence de la sclérose en plaques (p<0,001). Une corrélation a aussi été retrouvée, mais moindre entre cette prévalence et la consommation de certains produits laitiers crus tels que le beurre ou la crème (p≤0,01), mais non avec le fromage. Comme presque tout le lait (plus de 95 %) consommé dans le monde provient de vaches, les auteurs posent l'hypothèse que le lait de vache pourrait être en cause ou l'une des causes, soit parce qu'il contiendrait un produit chimique favorisant la SEP (ex. : butyrate ?), soit parce qu'il contiendrait un agent de type rétrovirus (« peut être celui isolé par Perron »). En Australie la densité de vaches par hectare est fortement corrélée au risque de SEP. Ceci peut aussi faire évoquer un agent pathogène.
Avoir été traité par antibiotiques et donc avoir eu des infections bactériennes est aussi un facteur de risque, tout comme le fait d'avoir été traité par anti-TNF alpha chez les personnes avec de l'arthrite ou une spondylarthrite ankylosante.
Le vaccin contre l'hépatite B n'a aucune responsabilité démontrée dans l'apparition de SEP. Il était accusé de provoquer le déclenchement de la maladie de la part de certains malades eux-mêmes, mais aucun lien n'a jamais pu être établi.
Lésions anatomiques
Ce sont des plaques plus ou moins étendues de démyélinisation au sein de la substance blanche du système nerveux central (constituée de fibres nerveuses, c'est-à-dire de prolongements neuronaux : les axones). Ces fibres nerveuses sont normalement entourées d'une gaine de myéline constituée par les oligodendrocytes au niveau de l'axone proche du neurone et constituée de plus, au niveau du nerf, par les cellules de Schwann (celles-ci recouvrent la gaine de myéline qui est une couche lipidique formée par l'enroulement de la membrane plasmique de la cellule de Schwann), qui assument ce rôle dans le système nerveux périphérique (qui lui n'est pas touché par la SEP). La gaine de myéline est détruite lors d'une poussée de la maladie : la gaine est détruite, mais l'axone est intact. Cette démyélinisation entraîne une altération de la conduction électrique dans l'axone (les informations transitent moins vite, voire pas du tout), ce qui aboutit à des signes cliniques variés, qui apparaissent en quelques jours.
La particularité de cette maladie est son évolution, marquée par des phases de poussées (lors de la constitution d'une nouvelle zone de démyélinisation) et de rémission (lorsque la plaque cicatrise, avec remyélinisation partielle) avec amélioration parfois spectaculaire des symptômes. Malheureusement, avec le temps, les nouvelles poussées cicatrisent moins bien, les axones finissent par être altérés également. Les altérations neurologiques finissent par ne plus régresser, constituant des lésions définitives. Le rythme des phases de poussées/rémissions est très variable d'un individu à l'autre, ce qui fait que pour certains la maladie reste très longtemps sans impact majeur en dehors des poussées, alors que chez d'autres une détérioration rapide de la qualité de vie survient en rapport avec des poussées fréquentes et peu résolutives. Il existe aussi la forme évolutive qui consiste en une poussée permanente.
L'insuffisance veineuse cérébrospinale chronique (IVCC), une anomalie du drainage sanguin entre le cerveau et la moelle épinière, pourrait contribuer aux dommages du système nerveux observés dans la sclérose en plaques (SEP). Cette hypothèse a été étudiée mais les résultats ont été mis en doute. Le traitement proposé, l'angioplastie des veines à destinée cérébrale, est considéré par la FDA américaine comme dénué de toute preuve d'efficacité.
Sclérose en plaques et grossesse
La maladie de la sclérose en plaques se déclare dans la plupart des cas entre 20 et 35 ans chez les femmes, elle touche donc typiquement des femmes en âge de procréer et ayant l'envie d'avoir un enfant. Ainsi, il est important d'aborder la notion de grossesse avec les femmes atteintes de la maladie. Si avant les années 1950 la grossesse était considérée comme une mise en danger de la patiente, aujourd'hui les médecins sont rassurants quant à la prise en charge d'une patiente enceinte et atteinte de la maladie. La sclérose en plaques ne semble pas intervenir sur le degré de fertilité, sur l'accouchement ou l'avortement volontaire, et n'a pas d'incidence sur la prématurité de l'enfant ou l'existence de la toxémie gravidique. De même, les pourcentages du périmètre crânien, du poids de naissance, de la mortalité infantile ou encore des malformations congénitales ne sont pas plus élevés chez un enfant dont la mère est atteinte de sclérose en plaques.
La grossesse peut avoir des effets positifs sur la maladie, puisque le score de poussée des plaques diminue jusqu'à 70 % lors du dernier trimestre de grossesse. Néanmoins, il faut surveiller l'avancée de la maladie après l'accouchement, puisqu'on repère une augmentation des poussées dans les trois premiers mois post-partum. Après le premier trimestre post-partum la fréquence des scores de poussées revient au même stade que celui avant la grossesse.
L'allaitement est possible pour les patientes atteintes de SEP, sauf lorsqu'elles prennent un traitement contre-indiqué. L'anesthésie péridurale est également possible et ne comporte pas plus de risque que pour les femmes non atteintes de SEP. La grossesse et la sclérose en plaques ne sont donc pas incompatibles.
La découverte du recul des poussées lors de la grossesse ouvre de nouvelles possibilités de recherche. Notamment le rôle des hormones sexuelles lors de la grossesse chez les femmes atteintes de SEP, en effet ces hormones peuvent constituer un traitement de fond de la maladie.
Évolution

- Pas de données
- Moins de 15
- 15-18
- 18-21
- 21-24
- 24-27
- 27-30
- 30-33
- 33-36
- 36-39
- 39-42
- 42-45
- Plus de 45
L'évolution est très variable entre les individus, elle est généralement lente, sur plusieurs décennies. Elle se fait typiquement par poussées régressives. La seconde poussée survient dans la moitié des cas moins de deux ans après la première manifestation de la maladie. Avec le temps, les rémissions sont moins complètes, aboutissant à des séquelles fonctionnelles, la perte de la marche survient en moyenne 20 ans après le début de la maladie.
L'espérance de vie des personnes atteintes de sclérose en plaques (SEP) est d'environ 7 ans de moins (74,7 ans) comparé à celle des sujets sains (81,8 ans) et un taux de mortalité presque 3 fois plus élevé ; la sclérose en plaques est liée à plus de la moitié des morts (56,4%), souvent dues à une infection causée par les problèmes qu'engendre la maladie, les autres décès sont dus à un problème vasculaire ou cardiovasculaire (14,8%), ou un cancer (14,1%).
L'espérance de vie des patients atteints de SEP récurrente-rémittente (SEP-RR) et de SEP progressive primaire (SEP-PP) était respectivement de 77,8 ans et de 71,4 ans.
Les SEP récurrente-progressive (SEP-PR, c'est-à-dire n'évoluant pas par poussées régressives) sont, en règle générale, réfractaires à tout traitement.
Traitement
La prise en charge de la sclérose en plaques a fait l'objet de la publication de recommandations. Celles, européennes, datent de 2018.
De la poussée
Les poussées évoluent naturellement vers la rémission spontanée. Si elles sont invalidantes, elles peuvent recevoir un traitement par corticostéroïdes, qui permettraient de raccourcir leur évolution, de hâter la guérison, mais pas de prévenir une autre poussée. L'hospitalisation en service de neurologie n'est pas indispensable : les perfusions de corticoïdes sont de plus en plus souvent réalisées à domicile, avec l'aide de protocoles établis par les réseaux de santé spécialisés Sclérose en plaques. Toutefois, l'hospitalisation est souvent conseillée pour réévaluer l'état neurologique, ce qui peut, entre autres, amener à rediscuter le traitement de fond. La corticothérapie se fait à dose élevée (1 000 mg·j-1 par voie intraveineuse), pendant 3 à 5 jours.
Des corticostéroïdes sont parfois prescrits en relais par voie orale pour environ 3 semaines, associés à des mesures de prévention des effets secondaires des corticostéroïdes (régime désodé, supplémentation en calcium, en potassium, en vitamine D, surveillance du poids, de la pression artérielle, de l'humeur, de l'état cutané). Selon l'atteinte, des séances de kinésithérapie sont proposées. Les échanges plasmatiques ont également une certaine efficacité sur la poussée aigüe principalement en cas de récupération insuffisante après les perfusions de corticoïdes mais pas sur la survenue des récidives.
D'un point de vue non médicamenteux, il est conseillé de prendre du repos (arrêt de travail systématique) et d'éviter les situations de chaleur. En effet, la chaleur, interne en cas de fièvre, ou externe en cas de temps chaud, peut favoriser une poussée ou une résurgence d'un ancien symptôme (phénomène d'Uhthoff). C'est pourquoi il y a plusieurs années un des traitements de la poussée consistait en un bain froid.
Dans les formes résistantes, une plasmaphérèse peut être proposée, avec un taux de réponse dépassant 70%.
Traitements de fond
Médicamenteux
Les traitements médicamenteux ne sont pas parfaits. Ils agiraient pour la plupart en modulant ou en déprimant le système immunitaire. Il est nécessaire de s'assurer pour chaque patient que leur balance bénéfice-risque est positive.
L'interféron bêta a fait la preuve de son efficacité à 2 ans dans la sclérose en plaques (poussées moins nombreuses et moins sévères, amélioration des lésions visibles en IRM, parfois moindre évolutivité du handicap).
Il existe l'interféron bêta-1b (administré par injections sous-cutanées), et l'interféron bêta-1a (administré par injections sous-cutanées ou intra-musculaires par une infirmière puis, la plupart du temps, par le patient lui-même tous les jours ou trois fois par semaine). Les indications du traitement par interféron sont les SEP rémittentes avec au moins deux poussées sur les deux ou trois années précédentes, ou les SEP secondairement progressives avec persistance de poussées (aggravation continue et progressive, sans rémission entre les phases aigües). Les indications s'étendent actuellement pour un début précoce du traitement dès la première poussée sous certaines conditions car il pourrait alors diminuer les séquelles fonctionnelles. L'interféron est contrindiqué au cours de la grossesse et l'allaitement, chez les épileptiques non stabilisés, et au cours des dépressions sévères. Il peut entraîner un symptôme pseudo-grippal, une lymphopénie, une hépatite médicamenteuse. Parfois, les injections répétées laissent des lésions sur la peau. L'efficacité à long terme reste cependant discutée.
L'acétate de glatiramère (Copaxone), quant à lui, est un copolymère constitué de plusieurs acides aminés. Il semble espacer les poussées chez les patients ambulatoires (pouvant encore marcher seuls) atteints de sclérose en plaques évoluant par poussée de type récurrente/rémittente caractérisée par au moins deux poussées au cours des deux années précédentes, de manière aussi efficace que l'interféron. Il agirait en provoquant une tolérance des lymphocytes vis-à-vis de la myéline. Il n'est pas démontré qu'il soit plus efficace que l'interféron ß pour limiter l'évolution en cas de suspicion de sclérose en plaques. L'injection quotidienne sous-cutanée est faite par le patient lui-même.
Le natalizumab, un anticorps monoclonal dirigé contre la chaîne alpha de l'intégrine des leucocytes, est utilisé avec un certain succès. Il peut être proposé dans les SEP rémittentes, soit en première intention dans les cas sévères (deux poussées en un an avec séquelles), soit après échec des interférons (une poussée en un an malgré le traitement). Il nécessite une injection régulière intra-veineuse en milieu hospitalier.
Dans les formes sévères, il peut être proposé d'utiliser des immunosupresseurs, parmi lesquels la mitoxantrone, plus efficaces que les corticoïdes, mais qui comportent beaucoup plus d'effets secondaires. La prise en charge sociale et psychologique est nécessaire, par intégration à des groupes de malades, maintien d'un emploi et au besoin adaptation du poste de travail, psychothérapie, traitement d'une dépression ou d'un état anxieux. Il nécessite une injection régulière intra-veineuse en milieu hospitalier.
Le fingolimod , le diméthyl-furamate et le tériflunomide ont l'AMM en France pour le traitement de la sclérose en plaques de forme rémittente. Ils ont chacun leurs effets secondaires et leurs risques potentiels (avec un recul bien moindre que les interférons et le glatiramer). Leur efficacité n'est pas assurément supérieure aux interférons, mais ils ont l'avantage d'être pris oralement au domicile.
Dans le registre des traitements immunomodulateurs, la greffe de cellules souches hématopoïétiques peut constituer un traitement dans les formes réfractaires de la maladie, permettant d'en freiner l'évolution.
L'acide orotique, ex-vitamine B13, est utilisé en complément alimentaire aux États-Unis pour traiter la sclérose en plaques.
Même si elle n'a pas aujourd'hui la valeur d'un traitement de la sclérose en plaques, il est habituel de vérifier l'absence de carence en vitamine D chez un (e) patient(e) présentant une SEP. En effet, il semble de plus en plus que la carence en vitamine D soit un facteur d'apparition ou de mauvaise évolution de la maladie .
Non médicamenteux
Un traitement par exposition de la glande pinéale à un champ magnétique a aussi été testé .
La luminothérapie pourrait dans certains cas apporter des améliorations.
La psychothérapie et des pratiques de méditation semblent pouvoir améliorer le bien-être du patient. Une thèse récente () sur l'effet de la méditation et du « mouvement authentique » a conclu qu'une meilleure relation du patient avec lui-même peut l'aider à cultiver l'intéroception et l'imagination active, deux outils de réflexion pouvant améliorer le bien-être psychologique du patient. On observerait : « un sens de soi plus fort et un locus de contrôle interne qui peut avoir été perdu au cours de l'évolution de la maladie ».
Association de patients
En France, de nombreuses associations participent à la lutte contre la sclérose en plaques. La Fondation pour la recherche sur la sclérose en plaques (Fondation ARSEP) issue le l'Association ARSEP, la Ligue française contre la sclérose en plaques et l'Association Française des Sclérosés en Plaques sont notamment présentes au niveau national. APF France handicap dispose également de très nombreuses délégations qui viennent en aide quotidiennement aux patients atteints de SEP et leurs proches. Cette action est par ailleurs renforcée, au niveau local, par l'engagement d'associations régionales proposant un soutien de proximité à toutes les personnes concernées par la sclérose en plaques. L'Association Notre Sclérose avec son site internet permet aux patients et proches de s'exprimer mais également de rejoindre une communauté d'entraide entre patients. L' association SEP'Avenir, permet aux patients nouveaux diagnostiqués, ou, anciens, de profiter bénévolement d'un parrainage avec un membre de l'association, pour échanger, être écouter, par quelqu'un qui a déjà cette pathologie.
Certaines associations se sont regroupées au sein de l'UNISEP.
En Belgique, une association de patients et de médecins a mis sur pied un programme de soutien sportif, baptisé Besep pour accompagner les personnes atteintes de sclérose en plaques (et d'autres pathologies chroniques altérant la mobilité, telles : la maladie de Parkinson, la fibromyalgie) dans des salles de fitness ou dans des programmes de jogging. Ce programme est officiellement soutenu par différentes institutions hospitalières de Belgique dont le Centre hospitalier universitaire de Liège.
Au Canada, la société canadienne de la sclérose en plaques (SCSP) lutte contre la maladie.
Traitements symptomatiques
Ils ont pour but de traiter les complications de la maladie, ce qui améliore la qualité de vie des malades. Ils représentent donc un complément essentiel des traitements précédents. Ils sembleraient avoir une certaine efficacité. Une prise en charge multidisciplinaire (kinésithérapie, rééducation fonctionnelle, soutien psychologique, ergothérapie, soins infirmiers, aide sociale, etc.) permet d'améliorer le quotidien des malades en limitant le retentissement de leur maladie.
La prise en charge kinésithérapique est primordiale pour entretenir l'autonomie du patient :
- travail de l'équilibre sur plateau de proprioception (travail proprioceptif) ou sur plateau de Freeman (travail vestibulaire) ;
- renforcement musculaire par un travail actif manuel ou instrumental ;
- lutte contre la spasticité (hypertonie pyramidale) ;
- amélioration du périmètre et de la qualité de la marche ;
- rééducation vésico-sphinctérienne ;
- prévention des chutes par rééducation de l'équilibre, même si l'efficacité de ces techniques n'est pas probante.
L'activité physique est recommandée, permettant une conservation de l'autonomie et une amélioration de la qualité de vie. Il pourrait même jouer sur les troubles cognitifs.
Le traitement par la psychothérapie cognitivo-comportementale [réf. nécessaire] peut donner de bons résultats dans certains cas surtout en cas de trouble psychique associé.
La spasticité peut être combattue par des antispastiques (baclofène ou dantrolène ), à prescrire d'abord à faible dose pour éviter d'aggraver l'état moteur du malade par une hypotonie. Dans les spasticités sévères, les injections locales de toxine botulinique ou l'implantation de pompe intrarachidienne de baclofène peuvent être indiquées. La kinésithérapie permet de lutter contre l'hypertonie et les déformations.
Les troubles urinaires doivent être surveillés et traités pour éviter une atteinte du haut appareil urinaire. En plus de l'approche clinique, un bilan urodynamique et radiologique est souvent nécessaire. S'il existe une hyperactivité vésicale se traduisant par des urgences mictionnelles, les anticholinergiques sont utilisés. En cas de dysurie, les alphabloquants peuvent être prescrits. En cas de résidu post-mictionnel, la pratique d'autosondages intermittents quotidiens doit être proposée aux malades, éventuellement associés dans un second temps à une injection intravésicale de toxine botulinique. Les infections urinaires seront traitées pour éviter les pyélonéphrites. Elles constituent de plus des épines irritatives pouvant aggraver la spasticité.
Les troubles sexuels, en particulier de l'érection, peuvent être améliorés par une prise en charge médicamenteuse et par un suivi sexologique ou psychothérapique.
Les douleurs peuvent être soulagées par des antalgiques classiques, des tricycliques, certains antiépileptiques ou encore la cryothérapie corps entier.
La fatigue est difficile à combattre. Les médicaments antiasthéniques sont peu efficaces.
Une prise en charge psychothérapique est souvent nécessaire, car il existe fréquemment un syndrome dépressif associé ; des antidépresseurs sont souvent prescrits.
Les troubles de la marche peuvent-être améliorés par la fampridine (commercialisé sous le nom de Fampyra). Il nécessite des tests de marche avant et après 15 jours de traitement. Pour les 40 % de personnes pour lesquelles le traitement est efficace, il faut faire un suivi des fonctions rénales.
Recherche
Elle porte sur une meilleure évaluation de l'état de santé et de la qualité de vie des patients, sur une meilleure compréhension du profil épidémiologique, clinique et évolutif de la maladie, des effets des traitements ou de pratiques sportives (chez les patients enfants ou adolescents).
Médicaments
Le traitement des poussées repose sur des corticoïdes à haute dose alors que les traitements de fond des formes récurrentes rémittentes sont en première intention des immunomodulateurs (Interférons) puis des immunosuppresseurs (Mitoxantrone, Natalizumab..). Les anticorps monoclonaux ciblent spécifiquement un antigène.
Le rituximab, un anticorps monoclonal permettant de faire baisser le nombre de lymphocytes B, aurait également une certaine efficacité sur l'évolution de la sclérose en plaques, ce qui est également un autre argument sur le caractère autoimmun de cette maladie.
Le naltrexone, une molécule antagoniste compétitive des opiacés (endo et exogènes), à la posologie de 50 mg/j, est approuvée par la FDA (Food and Drug Admninistration, États-Unis) dans cette indication. Elle a été initialement synthétisée pour le sevrage des toxicomanies aux opiacés. Bien qu'elle soit prescrite hors AMM faute de son approbation par la FDA, elle est utilisée par certains médecins dans la SEP. Un essai clinique pilote multicentrique de phase II sur la sclérose en plaques progressive primaire a été publié. Une étude croisée monocentrique en double aveugle contre placebo a procédé à l'évaluation de l'efficacité d'un traitement de 8 semaines avec 4,5 mg/j de naltrexone pris le soir (LDN, Low Dose Naltrexone therapy) sur la qualité de vie.
Le laquinimod.
L'alemtuzumab est en cours d'essais avec des résultats prometteurs. Le , le comité des médicaments à usage humain (CHMP) de l'Agence européenne des médicaments (EMA) a rendu un avis positif pour l'anticorps monoclonal alemtuzumab commercialisé sous le nom de Lemtrada dans la sclérose en plaques récurrente-rémittente (SEP-R) de l'adulte.
La vitamine D3 et N-acétylglucosamine. Ces substances auraient pour effet d'améliorer la glycosylation des protéines, qui est impliquée dans la reconnaissance du soi et du non soi par le système immunitaire. Dans une étude de 2011, Mkhikian et al. observent chez des souris mutantes qui ont une moins bonne glysosylation des protéines, une hyperactivation des cellules T et une perte du récepteur CTLA-4 responsable de l'auto-immunité. De plus, des symptômes de SEP (démyélinisation inflammatoire et neurodégénérescence) apparaissent chez ces mutants. À la suite de l'apport de vitamine D et de N-acétylglucosamine qui modulent cette glycosylation, ils observent une rétrogradation de ces symptômes. D'après ces chercheurs et à la suite de nombreuses analyses de sang, les malades souffrant de la SEP auraient plus fréquemment des facteurs génétiques qui alternent cette glycosylation. Ces résultats sont très prometteurs (aspect curatif ou préventif) et des essais cliniques sur l'homme avec apport de ces deux molécules vont être conduits prochainement.
La simvastatine à fortes doses diminuerait l'atrophie cérébrale des formes évolutives.
Dans les formes évolutives, la biotine n'est pas efficace.
D'après une méta-analyse le fingolimod, le rituximab et le natalizumab ne sont pas moins efficaces que l'ocrelizumab et le siponimod.
Le sampeginterferon β-1a semble plus efficace qu'une faible dose d'interferon beta-1a.
Le vidofludimus calcique entraîne une réduction des nouvelles lésions d'imagerie par résonance magnétique chez les patients atteints de sclérose en plaques récurrente-rémittente et a été bien toléré avec un profil d'innocuité favorable.
Traitements non médicamenteux
Vers intestinaux
La présence de vers intestinaux montre une certaine amélioration des paramètres biologiques et d'imagerie : elle permettrait soit de détourner l'action auto-immune des globules blancs contre les parasites plutôt que contre le propre système nerveux du patient, soit de faire bénéficier indirectement l'organisme du patient des substances produites par les parasites pour se faire oublier de son système immunitaire.
Oméga-3
Même si des recherches supplémentaires sont nécessaires, il semble que les acides gras oméga-3 jouent un rôle protecteur contre certaines infections et permettent de traiter une multitude d'affections, et notamment la sclérose en plaques. De ce fait, une consommation riche en acides gras oméga-3 peut apporter un certain soulagement dans le cadre de la sclérose en plaques. Ils peuvent permettre un maintien des fonctions cognitives et un arrêt de la dégradation du système immunitaire, pénalisant grandement les personnes souffrant de cette affection. Plusieurs recherches ont été menées sur le lien entre oméga-3 et maladies neurodégénératives,
Stimulation électrique transcrânienne (tES)
à courant direct
La tDCS pourrait avoir un rôle dans l'amélioration des douleurs et semble diminuer la fatigue.
par bruit aléatoire
La tRNS semble avoir un rôle dans l'amélioration des douleurs dû à la sclérose en plaques et particulièrement dans les cas où les agents pharmaceutiques ont une efficacité faible.
Épidémiologie, prévalence
La prévalence de la maladie augmente avec la latitude (la maladie est rare à l'équateur pour atteindre 0,1 % de la population en Europe circumpolaire, en Finlande) selon Hafleur en 2004
En France elle touche plus de 90 000 personnes (prévalence), et environ 5 000 personnes de plus par an (incidence). Soixante-dix pour cent des nouveaux patients sont de jeunes adultes entre 20 et 40 ans, dont près de deux tiers de femmes. Il s'agit de la première cause non traumatique de handicap sévère acquis du sujet jeune.
La survenue des crises semble être plus rare chez les femmes enceintes et plus fréquente au cours des trois premiers mois après l'accouchement. De même, elle semble favorisée par certaines infections virales. Elle semble rare en Afrique noire ce qui pourrait être lié à un mauvais repérage des cas ou à des facteurs géoclimatiques (exposition aux UV et de production de mélatonine), mais les données épidémiologiques montrent qu'elle est également rare dans les populations noires des États-Unis, de Grande-Bretagne, des Caraïbes et d'Afrique du Sud, plaidant pour de moindres prédispositions génétiques dans les populations à peau noire. Les études de migration de populations entre zones de prévalence inégale montrent aussi l' « existence d'un facteur de risque âge dépendant orientant vers l'existence d'un facteur environnemental » (éventuellement protecteur).
Conséquences sociales
Les personnes atteintes par cette maladie ne peuvent pas faire de dons de sang, de plasma ou d'organes. Le vaccin de la fièvre jaune est fortement déconseillé. Un certificat d'aptitude à la conduite ou un permis à validité réduite seront nécessaires dans certains pays afin de rester protégé par son assurance.
Histoire et société
Historique
La sclérose en plaques a été diagnostiquée pour la première fois en 1868 par le docteur Jean-Martin Charcot, et la lésion anatomique de la moelle a été décrite dès 1838 par Robert Carswell. En 1885, Joseph Babinski lui consacre un traité.
Personnalités
- Catherine Langeais (1923-1998).
- Marie Dubois (1937-2014).
- Richard Pryor (1940-2005).
- Captain Beefheart (1941-2010).
- Teri Garr (1944-).
- Jacqueline du Pré (1945-1987).
- Arlette Cousture (1948-).
- Michael Kamen (1948-2003).
- Ann Romney (1949-).
- Clive Burr (1957-2013).
- Carol Cooke (1961-).
- Dominique Farrugia (1962-).
- Elizabeth Rodrigues Gomes (1965-).
- Mattt Konture (1965-).
- Christina Applegate (1971-).
- Selma Blair (1972-).
- Aaron Solowoniuk (1974-).
- Janine Watson (1981-).
- Jack Osbourne (1985-).
- « La sclérose en plaques », sur Ministère des Solidarités et de la Santé, (consulté le )
Voir aussi
Bibliographie
Études générales sur la maladie
- Couturier, N. (2009). Génétique et épigénétique de la sclérose en plaques : susceptibilité et réponse au traitement Thèse de Doctorat ; Université Toulouse III-Paul Sabatier.
Études réalisées montrant des progrès des soins contre la sclérose en plaques :
- (en) Ruth McCullag, Anthony P. Fitzgerald, Raymond P. Murphy, Grace Cooke « Long terms benefits on exersizing on quality of live and fatigue in multiple sclerosis patients with mild disability : a pilot study » Clin Rehabil. 2008; 22 ; 206 PMID 18285430
- (en) MA Newman, H Dawes, M van den Berg, BT Wade, J Burridge and H Izady « Can aerobic training treadmill reduce the effort of walking and fatigue in people with multiple sclerosis : a pilot study » Mult Scler. 2007;13;113 PMID 17294619
- (en) U Dalgas, E Stenager, T Ingemann-Hansen « Multiple sclerosis and physical exercise : recommandation for the application of resistance, endurance, and combined training » Mult Scler. OnlineFirst Sept 19, 2007 PMID 17881393
- (en) Dodd KJ, Taylor NF, Denisenko S, Prasad D. « A qualitative analysis of a progressive resistance exercise programme for people with multiple sclerosis » Disabil Rehabil. 2006, 28:1127-34.
- (en) Taylor NF, Dodd KJ, Prasad D, Denisenko S. « Progressive resistance exercise for people with multiple sclerosis » Disabil Rehabil. 2006, 28:1119-26.
- (en) Van den Berg M, Dawes H, Wade DT, Newman M, Burridge J, Izadi H, Sackley CM. « Treadmill training for individuals with multiple sclerosis: a pilot randomised trial » J Neurol Neurosurg Psychiatry 2006, 77:531-3.
- (en) Heesen C, Romberg A, Gold S, Schulz KH. « Physical exercise in multiple sclerosis: supportive care or a putativedisease-modifying treatment » Expert Rev Neurother. 2006, 6:347-55.
- (en) Romberg A, Virtanen A, Ruutiainen J. « Long-term exercise improves functional impairment but not quality of life in multiple sclerosis » J Neurol. 2005, 252:839-45.
- (en) Kileff J, Ashburn A. « A pilot study of the effect of aerobic » Clin Rehabil. 2005;19:165-9.
- (en) Rietberg MB, Brooks D, Uitdehaag BM, Kwakkel G. « Exercise therapy for multiple sclerosis » Cochrane Database Syst Rev. 2005;(1):CD003980.
- (en) Romberg A, Virtanen A, Ruutiainen J, Aunola S, Karppi SL, Vaara M, Surakka J, Pohjolainen T, Seppanen A. « Effects of a 6-month exercise » Neurology 2004;63:2034-8.
- (en) Surakka J, Romberg A, Ruutiainen J, Aunola S, Virtanen A, Karppi SL, Maentaka K. « Effects of aerobic and strength exercise on motor fatigue in men and women with multiple sclerosis: a randomized controlled trial » Clin Rehabil. 2004;18:737-46.
- (en) Dalgas U, Stenager E, Jakobsen J. et al. « Resistance training improves muscle strength and functional capacity in multiple sclerosis » Neurology 2009;73:1478-84.
Articles connexes
Liens externes
- Ressources relatives à la santé :
- GeneReviews
- (en) Classification internationale des soins primaires
- (en) Diseases Ontology
- (en) DiseasesDB
- (en + es) Genetic and Rare Diseases Information Center
- (en) Héritage mendélien chez l'humain
- (en) Héritage mendélien chez l'humain
- (en) Medical Subject Headings
- (en + es) MedlinePlus
- (en) NCI Thesaurus
- (no + nn + nb) Store medisinske leksikon
- (cs + sk) WikiSkripta
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Association SEP'Avenir - Des patients pour des patients
- Société canadienne de la sclérose en plaques
- Groupe septentrional d'études et de recherche sur la sclérose en plaques
- Association française des sclérosés en plaques
- Ligue Française contre la Sclérose en plaques
- Association pour la recherche sur la sclérose en plaques
- Association Notre Sclérose
- Union pour la lutte contre la sclérose en plaques
- Association tunisienne des malades de la sclérose en plaques
- Ligue Belge de la Sclérose en plaques
- Institut du cerveau : recherche sur la sclérose en plaques


