Encéphalite
| Causes | Infection ou auto-immunité (en) |
|---|
| Spécialité | Neurologie |
|---|
| CISP-2 | N71 |
|---|---|
| CIM-10 | A83-A86, B94.1, G05 |
| CIM-9 | 323 |
| DiseasesDB | 22543 |
| MedlinePlus | 001415 |
| eMedicine | 791896 |
| MeSH | D004660 |
Une encéphalite est une inflammation non suppurative de l'encéphale (cerveau, tronc cérébral et/ou cervelet), généralement grave. Elle peut être d'origine infectieuse (bactérienne, parasitaire, mycosique, virale) ou immunologique (encéphalite auto-immune ou post infectieuse).
Une encéphalite infectieuse est le plus souvent associée à une méningite, d'où le terme de méningoencéphalite. Quand l'ensemble du névraxe est touché, le terme d'encéphalomyélite est parfois utilisé.
Une encéphalite qui ne touche que la substance grise est parfois appelée polioencéphalite, et que la substance blanche leucoencéphalite, et les deux panencéphalite.
La prise en charge d'une suspicion d'encéphalite est une urgence hospitalière, axée sur la recherche d'une cause curable pouvant justifier un traitement probabiliste.
Étymologie et définitions
Le terme encéphalite, signalé en 1806, a été popularisé en 1823 par Jean-Baptiste Bouillaud (1796-1881). Il se compose du suffixe -ite (inflammation) et d' « encéphale » apparu en français au XVIIIe siècle à partir du grec egkephalos « cerveau ».
Par convention, cette inflammation est non suppurative, ce qui exclut la méningite purulente et l'abcès cérébral.
Le terme encéphalite se distingue du terme encéphalopathie qui se rapporte à diverses maladies de l'encéphale où l'inflammation ne prédomine pas : comme celles d'origine toxique ou métabolique, neurodégénérative anatomique ou vasculaire, atteintes par agent transmissible non conventionnel (maladies à prions).
Épidémiologie
Pour l'ensemble des encéphalites (tous types confondus), l'incidence annuelle est estimée, selon les études, de 3,5 à 7,4 cas ou de 5 à 8 cas pour cent mille habitants.
Dans le Royaume Uni, on compte environ 6 000 cas d'encéphalites (toutes causes confondues) par an, dans les années 2000, et aux États-Unis, près de 20 000 par an dans les années 1980.
Dans les pays développés, l'incidence des encéphalites infectieuses (hors VIH) est de l'ordre de 1 cas pour cent mille habitants et par an, soit environ 600 cas par an en France.
Causes
Les causes sont variées. Elles restent inconnues dans près de la moitié des cas. Le progrès du diagnostic (méthodes de biologie moléculaire) et l'identification croissante de syndromes auto-immuns pourrait conduire à réduire le nombre de cas d'encéphalites sans cause précise retrouvée.
Infectieuses
Pour les causes connues, la principale cause est infectieuse : virale, bactérienne, parasitaire ou mycosique.
En Europe et en Amérique du nord, l'encéphalite par herpès virus est responsable de 50 % des méningoencéphalites identifiées ; viennent ensuite le virus varicelle-zona, puis la tuberculose neuroméningée ; plus rares sont l'encéphalite par virus d'Epstein-Barr, par rickettsiose, la neuroborréliose (maladie de Lyme), l'encéphalite à tiques
Des infections à Entérovirus peuvent également causer une encéphalite, particulièrement dans le cas d'entérovirus 71 (bien que les coxsackievirus et echovirus soient également concernés). L'encéphalite à entérovirus 71 est notamment une des complications du syndrome pieds-mains-bouche.
Des encéphalites sont liées à une immunodéficience : VIH, cytomégalovirus, listériose, HHV6... ou à une transmission sexuelle (VIH, neurosyphilis).
Ailleurs dans le monde (ou par retour de voyages), les causes principales sont la rage, le neuropaludisme, l'encéphalite japonaise, l'encéphalite à virus West Nile, et autres virus émergents (virus Hendra, virus Nipah, virus La Crosse...).
Des encéphalites infectieuses autrefois fréquentes ont beaucoup diminué grâce à la vaccination (rougeole, oreillons, poliomyélite...) ou aux progrès sanitaires (typhus, typhoïde...). En dehors de la tuberculose et de la listériose, les encéphalites bactériennes sont rares.
Auto-immunes
Une cause auto-immune est retrouvée dans un cas sur cinq. Le système limbique est atteint de façon prédominante en étant associé avec des auto-anticorps dirigés contre des protéines des neurones et cellules gliales.
Les antigènes ciblés peuvent être situés à la surface des neurones. Par exemple, l'encéphalite auto-immune la plus fréquente (50 à 60 cas par an en France) est celle qui cible les récepteurs NMDA (récepteurs à la dopamine 2). Bien que cette encéphalite soit auto-immune, des agents infectieux (virus principalement, comme l'encéphalite herpétique) sont évoqués comme principale cause de la réaction auto-immune, une cause paranéoplasique étant moins fréquente.
D'autres encéphalites auto-immunes sont liées à des anticorps dirigés contre des protéines intra-cellulaires, comme le KLHL11. Elles sont le plus souvent d'origine paranéoplasique, induites par des tumeurs particulières telles que : tératome de l'ovaire, séminome du testicule, thymome, cancer bronchique à petites cellules.
Les encéphalites auto-immunes peuvent survenir à tout âge, mais certains types touchent surtout l'enfant et l'adulte jeune. Quelques-unes sont reconnaissables cliniquement, et la cause auto-immune peut être démontrée par des tests de laboratoire. Malgré la sévérité des symptômes, un diagnostic et un traitement rapide conduisent à l'amélioration ou la guérison dans la plupart des cas, alors que les encéphalites paranéoplasiques avec anticorps contre des protéines intracellulaire sont de moins bon pronostic.
La découverte croissante d'encéphalites auto-immunes modifie l'approche de nombreux syndromes neurologiques ou psychiatriques jusqu'alors considérés comme idiopathiques (sans cause reconnue).
Physiopathologie
Dans les encéphalites infectieuses, l'agent pathogène (par exemple virus neurotrope) peut atteindre le système nerveux central soit par voie sanguine (phase de virémie ou de bactériémie), soit par voie neuronale. L'agression peut être directe, par atteinte immédiate des neurones ou des cellules gliales. Elle peut être indirecte ou retardée, à partir d'une réaction immune inflammatoire par démyélinisation ou par vascularite.
Dans les atteintes directes, l'agent pathogène peut être retrouvé dans le tissu cérébral, la substance grise est principalement touchée (c'est le cas d'une encéphalite virale proprement dite). Dans les atteintes indirectes, survenant au décours d'un épisode infectieux, l'agent pathogène ou ses composants ne sont pas retrouvés, et c'est surtout la substance blanche qui est lésée ; ces affections sont alors appelées encéphalomyélite aigüe disséminée ou ADEM acute disseminated encephalomyelitis.
Les facteurs liés à l'hôte sont mal compris. À l'exception du virus rabique qui aboutit à une encéphalite mortelle dans près de 100 % des cas, on ne sait pas pourquoi très peu de patients font une encéphalite à partir d'une infection courante, ni pourquoi des virus neurotropes s'attaquent principalement aux enfants, ou aux personnes âgées, ou au deux.
Clinique
Tout syndrome confusionnel dans un contexte de fièvre doit faire évoquer un diagnostic de méningo-encéphalite. Cette confusion fébrile associe une fièvre et notamment des troubles de la vigilance, pouvant aller de l'obnubilation au coma, parfois précédés par des troubles du comportement (agitation ou prostration).
D'autres troubles peuvent s'associer comme des signes méningés (céphalées, nausées, vomissement, raideur de la nuque, photophobie...) ; des atteintes centrales ou focalisées (convulsions, signes extra-pyramidaux, signes cérébelleux dont l'ataxie) ; des signes déficitaires variés, moteurs ou cognitifs.
Deux grandes formes sont distinguées : celle où le syndrome méningé prédomine, celle où un syndrome tumoral semble au premier plan, tous les intermédiaires sont possibles, et des associations incomplètes constituent des formes atypiques.
Dans le cas des encéphalites auto-immunes, l'atteinte du système limbique s'observe le plus souvent par une triple association : trouble de la mémoire (amnésie antérograde), troubles psychiatriques (émotionnels et du comportement), et épilepsie temporale.
Diagnostic
Une suspicion d'encéphalite nécessite une hospitalisation immédiate. L'objectif est d'identifier rapidement une cause curable, permettant d'instaurer un traitement d'urgence.
L'interrogatoire recherche des facteurs de risques : immunodépression, antécédents de voyage récent, épidémie en cours, contact avec des animaux (morsure, piqure...), séjour récent en milieu aquatique ou forestier... Des manifestations respiratoires, des adénopathies, une éruption cutanée... peuvent avoir une valeur d'orientation mais sont peu spécifiques.
La recherche d'une infection à HIV est systématique pour tous les patients suspects d'encéphalite, car une immunodépression peut perturber le diagnostic différentiel.
Ponction lombaire
La ponction lombaire est l'examen indispensable, à réaliser le plus souvent en urgence, sauf contre-indications ou situation particulière (telles que des signes d'engagement, la prise d'anticoagulants, une instabilité cardiovasculaire...).
En général, le liquide cérébrospinal (LCS) se montre clair, avec une abondance de cellules, plus de 5 éléments par mm3 à prédominance de lymphocytes. L'hyperprotéinorachie est inconstante ou modérée. Une hypoglycorachie (moins de 50 % de la normale) fait évoquer une tuberculose ou une listériose. Plus rarement le LCS est normal.
Le LCS fait l'objet d'un examen bactériologique standard (comparé à des hémocultures), et de recherche d'immunoglobulines M spécifiques (comparé à celles du sérum). L'examen clé est la PCR pour les causes les plus fréquentes d'encéphalite virale dont les résultats sont obtenus dans les 24-48 heures pour la plupart des laboratoires. Ce qui conduit initialement à démarrer un traitement probabiliste.
Des tests rapides de PCR de nouvelle génération peuvent détecter plusieurs pathogènes en un seul essai. De nouvelles approches bioinformatiques seraient susceptibles de révéler des agents pathogènes sous-diagnostiqués.
Les encéphalites auto-immunes comme l'encéphalite limbique sont diagnostiquées par le dosage des anticorps dans le LCS.
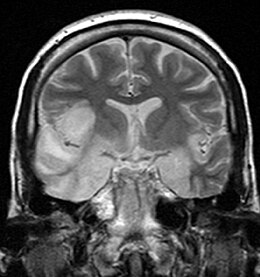
Imagerie cérébrale
L'IRM est considérée comme le gold standard de l'imagerie d'une encéphalite. Elle est anormale dans 90 % des cas d'encéphalite herpétique, mais elle peut être normale dans des cas d'encéphalite auto-immune. Le scanner est moins sensible que l'IRM et donne souvent des résultats normaux dans les premiers jours.
Électroencéphalogramme
L'EEG est utile pour identifier et surveiller des crises convulsives et des troubles de la vigilance, mais elle n'est pas toujours spécifique. Les décharges épileptiques se voient dans un tiers des cas. Des décharges périodiques d'ondes lentes en frontotemporal peuvent évoquer une encéphalite herpétique.
Biopsie cérébrale
Le rôle de la biopsie cérébrale a perdu de son importance avec l'avènement de la PCR dans le LCS. Elle peut être encore utile dans des cas restant inexpliqués avec des anomalies à l'imagerie.
Diagnostic différentiel
La ponction lombaire permet, entre autres, d'éliminer les méningites purulentes à manifestations d'encéphalite (non considérées comme des encéphalites au sens strict). De même, l'imagerie cérébrale permet d'écarter les diagnostic d'abcès cérébral, d'épanchement ou hématome sous-dural, de thrombophlébite cérébrale, d'hémorragie méningée, de tumeur.
Les autres diagnostics à éliminer sont les intoxications aigües et troubles métaboliques, le syndrome malin des neuroleptiques, les manifestations psychiatriques aigües, les maladies de système à expression neurologique centrale (comme la maladie de Behcet, la neurosarcoïdose...).
Prise en charge et traitement
Pour les encéphalites infectieuses, la priorité est la recherche de cause curable : encéphalite herpétique en premier lieu (du fait de sa fréquence et de sa gravité), puis listériose, tuberculose, maladie de Lyme. Moins fréquentes sont la syphilis, leptospirose et brucellose.
Cette situation peut justifier un traitement probabiliste (sans attendre une éventuelle confirmation) d'antiviraux en urgence, tels que l'aciclovir (actif sur herpes simplex virus), et d'antibiotiques tels que l'amoxicilline (actif sur Listeria monocytogenes).
La prise en charge des encéphalites auto-immunes n'est pas standardisée. Elle est basée, entre autres, sur la recherche (imagerie corps entier) et le traitement d'une tumeur, cause d'une encéphalite paranéoplasique. La plupart des équipes adoptent une corticothérapie initiale, éventuellement suivie d'administration d'immunoglobulines ou d'échange plasmatique.
Plus de la moitié des patients présentent des convulsions qui doivent être traitées. Les soins infirmiers en unité de soins intensifs sont essentiels.
À moyen et long terme (sur trois ans), les séquelles neuro-psychosociales sont fréquentes (40 % des sujets traités) et d'importance variable : troubles de mémoire ou de comportement alimentaire, troubles du comportement, désordres affectifs, anxiété ou dépression. Selon les cas, des inadaptations familiales ou socio-professionnelles peuvent nécessiter un suivi spécialisé.
Cas particuliers
La distinction entre encéphalite et encéphalopathie n'est parfois pas claire en raison d'une pathogénie incertaine ou discutée, notamment dans le cas d'affections historiques.
Encéphalites vaccinales
L'encéphalite vaccinale proprement dite, est due à la vaccine (virus vivant du vaccin contre la variole, de première génération). Cette complication a été détectée dans les années 1920, à la suite de campagnes de vaccination antivariolique aux Pays-Bas et en Allemagne. La possibilité d'encéphalites post-vaccinales a été établie pour la première fois le par la Commission de la vaccination antivariolique de la Société des Nations.
Selon les études et les pays, sa fréquence a été estimée de l'ordre de 5 à plusieurs centaines par million de personnes vaccinées, avec un risque létal de 10 à 35 % et un risque important de séquelles.
D'autres encéphalites ou encéphalopathies dites post-vaccinales peuvent survenir à la suite de vaccins par virus vivant cultivé sur tissu cérébral, ce fut le cas des premiers vaccins contre la rage, ou la fièvre jaune par exemple.
L'encéphalite après vaccin contre la rougeole est une entité discutée dans les années 1990 (fréquence de l'ordre de 1 par million), de même que l'encéphalopathie après vaccin contre la coqueluche dans les années 1970-1980 (fréquence de 1 sur 300 000). Cette dernière serait en partie liée à une forme d'épilepsie sévère du nourrisson, due à une mutation d'un gène, appelée syndrome de Dravet.
Malgré sa rareté, l'encéphalomyélite aigüe disséminée ou ADEM post-vaccinale peut s'observer dans un délai de trois mois après une vaccination et reste d'actualité dans les pays développés.
Autres exemples
- Encéphalopathie (terme le plus souvent utilisé) ou encéphalite d'Hashimoto est une complication rare de la thyroïdite d'Hashimoto.
- Encéphalite léthargique dans les années qui ont suivi la pandémie de grippe de 1918.
- Encéphalite de Balo : ce serait une forme de sclérose en plaques.
- Encéphalite de Von Bogaert : complication rare de la rougeole, pouvait aussi désigner autrefois l'encéphalite herpétique.